- (11) 4022-2899
- Instituto CIENSA - Rua Joaquim Bernardes Borges, 411 - Centro - Itu/SP
Mostrando itens por marcador: polineuropatia
Complicações Mais Comuns do Diabetes
Antes de responder a essa pergunta, é importante lembrar que o gerenciamento adequado da taxa de glicemia reduz drasticamente o risco de desenvolver uma complicação. O diabetes é uma doença cercada de mitos, mas, na verdade, quem tem o problema pode levar uma vida mais do que normal: ativa, saudável e feliz.
Entretanto, se não houver acompanhamento, as altas taxas de glicose no sangue podem favorecer algumas complicações. Saiba mais sobre elas e aprenda a identificar os sintomas:
DOENÇAS RENAIS
Os rins são uma espécie de filtro, compostos por milhões de vasinhos sanguíneos (capilares), que removem os resíduos do sangue. O diabetes pode trazer danos aos rins, afetando sua capacidade de filtragem. Mas como isso acontece?
O processo de digestão dos alimentos gera resíduos. Essas substâncias que o corpo não vai utilizar geralmente têm moléculas bem pequenas, que passam pelos capilares e vão compor a urina. As substâncias úteis, por sua vez, a exemplo das proteínas, têm moléculas maiores e continuam circulando no sangue.
O problema é que os altos níveis de açúcar fazem com que os rins filtrem muito sangue, sobrecarregando nossos órgãos e fazendo com moléculas de proteína acabem sendo perdidas na urina.
A presença de pequenas quantidades de proteína na urina é chamada de microalbuminúria. Quando a doença renal é diagnosticada precocemente, durante a microalbuminúria, diversos tratamentos podem evitar o agravamento.
Quando é detectada mais tarde, já na fase da macroalbuminúria, a complicação já é chamada de doença renal terminal. Com o tempo, o estresse da sobrecarga faz com que os rins percam a capacidade de filtragem. Os resíduos começam a acumular-se no sangue e, finalmente, os rins falham. Uma pessoa com doença renal terminal vai precisar de um transplante ou de sessões regulares de hemodiálise.
ATENÇÃO:
Nem todas as pessoas que têm diabetes desenvolvem a doença renal. Fatores genéticos, baixo controle da taxa glicêmica e da pressão arterial favorecem o aparecimento da complicação.
Quais são os sinais?
Os sintomas não são específicos e podem ser confundidos com outras doenças, mas os mais comuns são inchaço, perda de sono, falta de apetite, dor de estômago, fraqueza e dificuldade de concentração. Geralmente, no entanto, os sinais só aparecem quando o quadro está mais grave.
A recomendação é que toda pessoa com diabetes, Tipo 1 e Tipo 2, deve fazer um exame que pesquisa a microalbuminúria pelo menos uma vez por ano. Se for detectada alguma alteração, o exame deve ser repetido. Se a condição for confirmada, o paciente deve receber tratamento adequado. É fundamental consultar um médico regularmente.
Como posso evitar?
A primeira medida é o controle da glicose. Se você gerenciar bem sua taxa glicêmica, o risco de desenvolver microalbuminúria cai 33%. Um controle bem rígido pode reverter o quadro ou pelo menos impedir que ele evolua para doença renal terminal.
A pressão arterial também deve ser acompanhada, porque o descontrole pode acelerar o progresso da doença. Perder peso, comer menos sal, evitar álcool e tabaco e fazer exercícios regulares estão entre as indicações para fazer esse controle. Se essas medidas não forem suficientes, há ainda medicamentos específicos para pessoas com diabetes e hipertensão.
DICA IMPORTANTE:
Uma pessoa com diabetes não deve tomar medicamentos sem consultar o médico, porque eles podem elevar a glicose no sangue. Em alguns casos, o médico pode indicar uma dieta de baixa proteína, mas que também só deve ser feita com orientação da equipe multidisciplinar.
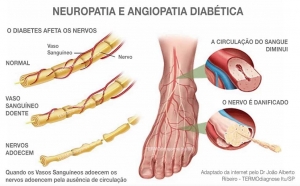
PÉS E MEMBROS INFERIORES
Um probleminha nos pés, que pode até parecer bobo, pode virar uma séria complicação se você tem diabetes. Uma das causas mais comuns é o dano aos nervos, também chamado de neuropatia, e a má circulação.
As complicações podem causar formigamento, dor (que pode aparecer em forma de ardência ou de picadas), fraqueza e perda de sensibilidade no pé, dificultando a percepção de calor, frio e mesmo de algum machucado – se você pisar em uma tachinha, por exemplo, ou tiver uma bolha porque andou muito naquele dia, pode não perceber. Quando noar, a lesão poderá estar bem pior e infeccionada.
Os danos nos nervos podem causar também mudanças na forma dos pés e dos dedos. Pergunte ao seu médico sobre sapatos terapêuticos especiais, ao invés de insistir e forçar o uso de sapatos comuns. Aqui você vai encontrar as informações básicas. Para saber mais, não deixe de visitar a seção Cuidados com os pés.
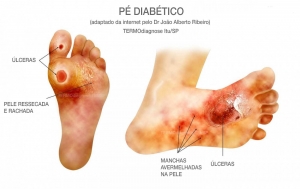
PELE E CALOS
Uma alteração comum é a pele dos pés, que pode ficar muito seca e favorecer o apare-cimento de feridas (rachaduras). Isso acontece porque os nervos que controlam a produção de óleo e umidade estão danificados.
É importante massagear os pés com um bom creme após o banho e sempre que sentir a pele desidratada. Dica: Evite passar creme entre os dedos, porque a umidade extra favorece a proliferação de micro-organismos e infecções.
Em pessoas com diabetes, os calos aparecem com mais frequência, porque há áreas de alta pressão nessa parte do corpo, que aguenta nosso peso o dia inteiro.
Calos não-tratados podem transformar-se em úlceras (feridas abertas). Por isso, uma dica super importante: não corte os calos você mesmo, nem use agentes químicos, que podem queimar a pele. Também não deixe que a pedicure ‘dê um jeitinho’. A avaliação médica e a indicação de um bom podólogo é a postura mais indicada.
Uma medida que está liberada é o uso de pedras-pomes, todos os dias, para manter os calos sob controle. O ideal é que a pele esteja ainda úmida e que você aplique um creme hidratante, indicado pelo seu médico, logo depois do uso.
As úlceras ocorrem mais frequentemente na planta do pé ou embaixo do dedão. Quando aparecem nas laterais, geralmente é o sapato que está inadequado. O tratamento pode ser feito com a limpeza e o uso de proteções especiais para os pés, mas pode exigir também a ação de um cirurgião vascular, caso a circulação esteja muito ruim.
Sabe-se que o diabetes pode prejudicar a circulação, mas esse problema se agrava ainda mais com o uso de cigarro, pressão alta e desequilíbrio nos níveis de colesterol. E a má circulação, por sua vez, prejudica o combate às infecções e atrapalha a recuperação das úlceras nos pés.
NUNCA SE ESQUEÇA!
Algumas feridas não doem, mas devem ser avaliadas imediatamente. Desprezá-las pode abrir as portas para infecções – e elas podem levar até à perda de um membro
DICAS!
Quando estamos sentindo muito frio, uma das medidas mais comuns nas cidades com inverno mais rigoroso é esquentar a água para aquecer os pés, seja colocando numa garrafa ou na bacia mesmo. Mas essa medida inocente pode ser perigosa. Se você estiver com a sensibilidade reduzida, pode sofrer uma queimadura e não perceber na hora. A melhor maneira de combater o frio nos pés é com meias quentes.
Se você sente dores quando anda muito rápido, sobe ladeiras e morros ou precisa caminhar uma distância maior em pisos muito duros, fique atento. Essa condição tem até um nome: claudicação intermitente. É importante fazer intervalos para descanso, procurar seu médico para traçar uma estratégia para parar de fumar, se for o caso; e também fazer um plano de caminhadas diárias.
É possível também que seu médico indique medicamentos para melhorar a performance do sistema circulatório.
Os exercícios são ótimos para a circulação, mas devem ser evitados caso você esteja com feridas em tratamento nos pés. Lembre-se disso! Veja mais dicas essenciais para viver bem com diabetes na seção Cuidados com os pés.
Por que ouvimos falar de amputação em casos de diabetes?
Muitas pessoas com diabetes têm a doença arterial periférica, que reduz o fluxo de sangue para os pés. Além disso, pode haver redução de sensibilidade devido aos danos que a falta de controle da glicose causa aos nervos. Essas duas condições fazem com que seja mais fácil sofrer com úlceras e infecções, que podem levar à amputação.
A boa notícia é que a maioria das amputações são evitáveis, com cuidados regulares e calçados adequados. Cuidar bem de seus pés e ver o seu médico imediatamente, assim que observar alguma alteração, é muito importante.
Pergunte sobre sapatos adequados e considere seriamente um plano estratégico: pare de fumar! O tabagismo tem sério impacto nos pequenos vasos sanguíneos que compõem o sistema circulatório, causando ainda mais diminuição do fluxo de sangue para os pés.
Com isso, as feridas cicatrizam mais lentamente. Já está imaginando, não é? Um grande número de pessoas com diabetes que necessitam de amputações são fumantes. Evite esse transtorno, sempre é tempo!
DOENÇAS DOS OLHOS CAUSADOS PELO DIABETES
Se você gerencia bem a taxa de glicemia, é bem provável que apresente problemas oculares de menor gravidade; ou nem apresente. Mas saiba: quem tem diabetes está mais sujeito à cegueira. A boa notícia é que, fazendo exames regularmente e entendendo como funcionam os olhos, fica mais fácil manter as complicações sob controle. O que você sabe sobre seus olhos?
O olho é uma esfera, coberta por uma membrana exterior rígida, clara e curva. Esta área curva é a córnea, que foca a luz e protege o olho. Depois de passar pela córnea por meio da pupila (a ‘menina dos olhos’ nada mais é que um buraquinho na íris, a parte colorida do olho), a luz atinge a câmara anterior, preenchida por um fluido chamado humor aquoso.
Depois, ela atinge uma outra lente, o cristalino, que aprimora o foco; e só então chega à parte posterior, também cheia de fluido, o humor vítreo. Só então, ela atinge a retina, que grava as imagens e converte em sinais elétricos. O cérebro recebe os sinais e decodifica.
Uma parte da retina é especializada em diferenciar detalhes finos. Essa pequena área é chamada mácula, que é irrigada por vasos sanguíneos para garantir seu funcionamento. Essas estruturas podem ser alvo de algumas complicações da diabetes.
GLAUCOMA
Pessoas com diabetes têm 40% mais chance de desenvolver glaucoma, que é a pressão elevada nos olhos. Quando mais tempo convivendo com a doença, maior o risco. Na maioria dos casos, a pressão faz com que o sistema de drenagem do humor aquoso se torne mais lento, causando o acúmulo na câmara anterior. Isso comprime os vasos sanguíneos que transportam sangue para a retina e o nervo óptico e pode causar a perda gradual da visão. Há vários tratamentos para o glaucoma – de medicamentos à cirurgia.
CATARATA
Pessoas com diabetes têm 60% mais chance de desenvolver a catarata, que acontece quando a lente clara do olho, o cristalino, fica opaca, bloqueando a luz.
Fique atento: quem tem diabetes costuma desenvolver a catarata mais cedo e a doença progride mais rápido. Para ajudar a lidar com graus leves de catarata, é necessário usar óculos de sol e lentes de controle de brilho nos óculos comuns. Quando a opacidade atrapalha muito a visão, geralmente é realizada uma cirurgia que remove as lentes e implanta novas estruturas.
Retinopatia Diabética
Retinopatia diabética é um termo genérico que designa todas os problemas de retina causados pelo diabetes. Há dois tipos mais comuns – o não-proliferativo e o proliferativo.
O tipo não-proliferativo é o mais comum. Os capilares (pequenos vasos sanguíneos) na parte de trás do olho incham e formam bolsas. Há três estágios - leve, moderado e grave – na medida em que mais vasos sanguíneos ficam bloqueados. Em alguns casos, as paredes dos capilares podem perder o controle sobre a passagem de substâncias entre o sangue e a retina; e o fluido pode vazar dentro da mácula.
Isso é o que chamamos de edema macular – a visão embaça e pode ser totalmente perdida. Geralmente, a retinopatia não-proliferativa não exige tratamento específico, mas o edema macular sim. Frequentemente o tratamento permite a recuperação da visão.
Depois de alguns anos, a retinopatia pode progredir para um tipo mais sério, o proliferativo. Os vasos sanguíneos ficam totalmente obstruídos e não levam mais oxigênio à retina. Parte dela pode até morrer, e novos vasos começam a crescer, para tentar resolver o problema. Esses novos vasinhos são frágeis e podem vazar, causando hemorragia vítrea. Os novos capilares podem causar também uma espécie de cicatriz, distorcendo a retina e provocando seu descolamento, ou ainda, glaucoma.
Grandes avanços têm sido feitos no tratamento da retinopatia diabética, como as técnicas de fotocoagulação, o laser e a vitrectomia. Quanto mais cedo a doença for descoberta, mais provável que haja sucesso na terapia utilizada. E os melhores resultados serão alcançados quando a visão ainda está normal.
Os fatores de risco da retinopatia são o controle da glicose no sangue, o controle da pressão, o tempo de convivência com o diabetes e a influência genética. A retinopatia não-proliferativa é muito comum, principalmente entre as pessoas com diabetes Tipo 1, mas pode afetar aqueles com Tipo 2 também. Cerca de uma em cada quatro pessoas com diabetes têm o problema em algum momento da vida.
Já a retinopatia proliferativa é pouco comum – afeta cerca de uma em cada 20 pessoas com diabetes.
DICA IMPORTANTE Nº 1
DICA IMPORTANTE Nº 2
Nem sempre a retinopatia apresenta sintomas. A retina pode estar seriamente danificada antes que você perceba uma alteração na visão. Por isso, você deve consultar um oftalmologista anualmente ou a cada dois anos, mesmo que esteja se sentindo bem.
PELE MAIS SENSÍVEL
Muitas vezes, a pele dá os primeiros sinais de que você pode estar com diabetes. Ao mesmo tempo, as complicações associadas podem ser facilmente prevenidas.
Quem tem diabetes tem mais chance de ter pele seca, coceira e infecções por fungos e/ou bactérias, uma vez que a hiperglicemia favorece a desidratação – a glicose em excesso rouba água do corpo.
Por outro lado, se já havia algum problema dermatológico anterior, pode ser que o diabetes ajude a piorar o quadro. As altas taxas glicêmicas prejudicam também os pequenos vasos sanguíneos responsáveis pelo transporte de nutrientes para a pele e os órgãos.
A pele seca fica suscetível a rachaduras, que evoluem para feridas. Aí temos mais um complicador: diabéticos têm a cicatrização dificultada (em razão da vascularização deficiente). Trata-se, portanto, de um círculo vicioso, cuja consequência mais severa é a amputação do membro afetado.
Além de cuidar da dieta e dos exercícios, portanto, a recomendação é cuidar bem da pele também. Quando controlada, o diabetes pode não apresentar qualquer manifestação cutânea.
O que é Polineuropatia Diabética?
Você sabe o que são nervos periféricos? Eles carregam as informações que saem do cérebro e as que chegam até ele, além de sinais da medula espinhal para o resto do corpo. Os danos a esses nervos, condição chamada de neuropatia periférica, fazem com que esse mecanismo não funcione bem. A neuropatia pode afetar um único nervo, um grupo de nervos ou nervos no corpo inteiro.
O que Causa Neuropatia Periférica?
O controle inadequado da glicose, nível elevado de triglicérides, excesso de peso, tabagismo, pressão alta, o tempo em que você convive com o diabetes e a presença de retinopatia e doença renal (lembra-se delas?) são fatores que favorecem a progressão da neuropatia. Tanto as alterações nos vasos sanguíneos quanto as alterações no metabolismo podem causar danos aos nervos periféricos.
A glicemia alta reduz a capacidade de eliminar radicais livres e compromete o metabolismo de várias células, principalmente dos neurônios. Os principais sinais são:
Ao mesmo tempo, em uma segunda etapa dessa complicação, pode haver redução da sensibilidade protetora, como falamos na seção 'Pés e membros inferiores'. As dores, que antes eram intensas demais mesmo com pouco estímulo, passam a ser menores do que deveriam. Daí o risco de haver uma queimadura e você não perceber em tempo.
É comum também que o suor diminua e a pele fique mais seca. O diagnóstico da neuropatia pode ser feito por exames específicos e muito simples nos pés.
IMPORTANTE VOCÊ SABER!
Essa redução da sensibilidade está diretamente ligada ao
risco de amputação.
A neuropatia costuma vir acompanhada da diminuição da energia, da mobilidade, da satisfação com a vida e do envolvimento com as atividades sociais. Ou seja, a neuropatia relaciona-se diretamente com várias outras complicações que vimos nesta seção, não é?
PREVENÇÃO
Até parece que é 'chover no molhado', mas existem várias maneiras de prevenir e gerenciar a neuropatia diabética.
Cuide Muito Bem dos Seus Pés!
Controle Corretamente a Glicose do Sangue!
Um bom controle da glicemia pode evitar danos neurológicos futuros.
Uso de medicamentos
Há medicamentos específicos para tratar os danos aos nervos, consulte seu médico.
Pé Diabético
O que é uma Úlcera do Pé Diabético?
Uma úlcera de pé diabético é uma ferida que ocorre em aproximadamente 15% dos pacientes com diabetes e é comumente localizada na planta do pé. Dos que desenvolvem uma úlcera de pé, 6% serão hospitalizados devido a infecção ou outra complicação relacionada à úlcera.
O diabetes é a principal causa de amputações não-traumáticas das extremidades inferiores no mundo e aproximadamente 14 A 24% dos pacientes com diabetes que desenvolvem uma úlcera de pé precisarão de uma amputação. A ulceração do pé precede 85% das amputações relacionadas ao diabetes.
Pesquisas têm mostrado, no entanto, que o desenvolvimento de uma úlcera de pé é evitável.
CAUSAS
Qualquer pessoa que tenha diabetes pode desenvolver pé diabético ou uma úlcera no pé . Pessoas de pele negra, hispânicos e homens mais velhos são mais propensos a desenvolver as úlceras (feridas), assim como aquelas que usam insulina, além de estarem mais propensos a desenvolver doenças relacionadas aos rins, olhos e doenças cardíacas.
O excesso de peso e o uso de álcool e tabaco também têm um papel importante no desenvolvimento de úlceras de pé.
As úlceras se formam devido a uma combinação de fatores, como falta de sensibilidade no pé, má circulação, deformidades no pé, irritação (como atrito ou pressão) e trauma, assim como a duração do diabetes. Pacientes que têm diabetes por muitos anos podem desenvolver neuropatia, uma redução ou total falta de capacidade de sentir dor nos pés devido a danos nos nervos causados por níveis elevados de glicose no sangue ao longo do tempo. O dano nervoso muitas vezes pode ocorrer sem dor, e pode-se até mesmo não estar ciente do problema. Seu podologista pode testar os pés para neuropatia com uma ferramenta simples e indolor chamada monofilamento.
A doença vascular pode complicar uma úlcera no pé, reduzindo a capacidade de cura do corpo e aumentando o risco de uma infecção. Elevações na glicemia podem reduzir a capacidade do corpo de combater uma infecção potencial e também retardar a cicatrização.
SINTOMAS
Como muitas pessoas que desenvolvem úlceras nos pés perderam a capacidade de sentir dor, a dor não é um sintoma comum. Muitas vezes, a primeira coisa que você pode notar é que suas meias ou calçados podem ficar um pouco úmidos. Vermelhidão e inchaço também podem estar associados à ulceração e, se ela progrediu significativamente, o odor pode estar presente.
Uma vez que uma úlcera for notada, procure imediatamente o atendimento de um clínico geral ou endocrinologista. As úlceras de pé em pacientes com diabetes devem ser tratadas para reduzir o risco de infecção e amputação, melhorar a função e a qualidade de vida e reduzir os custos dos cuidados com a saúde.
DIAGNÓSTICO E TRATAMENTO
O objetivo principal no tratamento das úlceras de pé é obter a cura o mais rápido possível. Quanto mais rápida a cura, menor a chance de uma infecção.
Existem vários fatores-chave no tratamento adequado de uma úlcera de pé diabético:
- Prevenção da infecção
- Tirando a pressão da área, chamada "off-loading"
- Remoção de pele e tecidos mortos, chamado "debridamento"
- Aplicação de medicamentos ou curativos para a úlcera
- Manejo da glicemia e outros problemas de saúde
Nem todas as úlceras estão infectadas; no entanto, se o seu MÉDICO CLÍNICO GERAL OU ENDOCRINOLOGISTA diagnosticar uma infecção, será necessário um programa de tratamento com antibióticos, tratamento de feridas e possivelmente hospitalização.
Para evitar que uma úlcera seja infectada, é importante que assim seja:
- manter os níveis de glicose no sangue sob controlo apertado;
- manter a úlcera limpa e enfaixada;
- limpar a ferida diariamente, usando um curativo ou curativo; e
- evite andar descalço.
Para uma ótima cicatrização, as úlceras, especialmente as aquelas da sola do pé, deverão ser protegidas da pressão e contato com o solo. Pode ser que você seja orientado(a) a usar uma palmilha especial ou usar uma cadeira de rodas ou muletas até que a ferida do seu pé se recupere. Estes dispositivos irão reduzir a pressão e irritação da área com o ferimento / úlcera e ajudar a acelerar o processo de cura.
DICA MUITO IMPORTANTE!
A ciência do tratamento de feridas tem avançado significativamente nos últimos dez anos. Então, aquele antigo pensamento de "deixar a ferida aberta pra ela respirar" é agora conhecido por ser prejudicial à cicatrização.
Sabemos que feridas e úlceras cicatrizam mais rapidamente, com menor risco de infecção, se forem mantidas cobertas.
O uso de ÁGUA OXIGENADA, IODO/POLVIDINE, BANHOS DE SALMOURA E LAVAPÉS NÃO SÃO RECOMENDADOS, pois estas práticas podem levar a complicações adicionais e predispor a infecções.
O manejo adequado de feridas inclui o uso de curativos e medicações aplicadas topicamente. Os produtos variam de soro fisiológico normal a fatores de crescimento, curativos para úlceras e substitutos de pele que demonstraram ser altamente eficazes na cicatrização de úlceras de pé.
Para que uma ferida cicatrize, deve haver circulação adequada à área ulcerada. Seu médico pode determinar os níveis de circulação com testes não-invasivos.
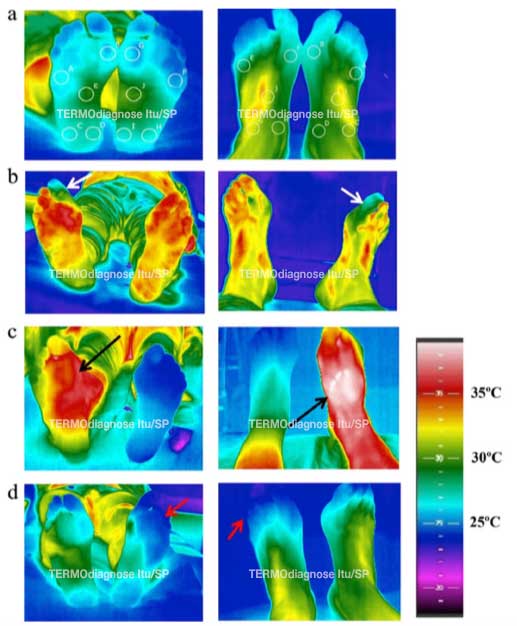
Uma das maneiras modernas de se avaliar a circulação do sangue no pé diabético é a TERMOGRAFIA DIGITAL POR INFRAVERMELHO DE ALTA DEFINIÇÃO
NAS IMAGENS AO LADO: exemplos de termografia infravermelha em condições saudáveis e de doença. A escala de cor "arco-íris" indica temperaturas de frio (azul) a quente (vermelho a branco).
(a) As cinco áreas medidas são mostradas (círculos) nos lados das plantas dos pés (esquerda) e dorso dos pés (direita) - estes pacientes são saudáveis;
(b) Paciente com diabetes com neuropatia periférica em ambos os lados - a seta mostra falha grave na circulação do primeiro dedo do pé (dedão) do lado direito (setas brancas);
(c) Paciente portador de diabetes com inflamação aguda da neuroartropatia de Charcot do lado direito (setas pretas). Trata-se de uma complicação importante e complexa da Diabetes e também da Hanseníase, e está presente em cerca de 10% dos diabéticos que apresentam quadro de neuropatia periférica e que também apresentem alterações aos exames de raios X;
(d) Paciente com diabetes com angiopatia periférica bilateral (doença ampla dos vasos sanguíneos, que é pior no lado esquerdo (setas vermelhas) (índice tornozelo-braquial: 0,93 direita/0,79 esquerda; pressão do pé: 89 mmHg direita/28 mmHg esquerda)
(Ilo A, Romsi P, Mäkelä J. Infrared Thermography and Vascular Disorders in Diabetic Feet. J Diabetes Sci Technol. 2020 Jan;14(1):28-36)
DICA IMPORTANTE!
O controle rigoroso da glicemia é da maior importância durante o tratamento de uma úlcera de pé diabético. Acompanhar rigorosamente seu tratamento com um CLÍNICO GERAL ou ENDOCRINOLOGISTA para controlar a glicemia irá melhorar (acelerar) a cicatrização e reduzir o risco de complicações.
OPÇÕES CIRÚRGICAS
A maioria das úlceras não-infectadas do pé são tratadas sem cirurgia; entretanto, se este método de tratamento falhar, o tratamento cirúrgico pode ser apropriado. Exemplos de cuidados cirúrgicos para remover a pressão na área afetada incluem a raspagem ou excisão de osso(s) e a correção de várias deformidades, tais como martelos, joanetes ou "solavancos" ósseos.
O tempo de cicatrização depende de uma variedade de fatores, como tamanho e localização da ferida, pressão sobre a ferida por andar ou ficar de pé, inchaço, circulação, níveis de glicose no sangue, cuidados com a ferida e o que está sendo aplicado na ferida. A cicatrização pode ocorrer dentro de semanas ou requerer vários meses.
PREVENÇÃO
A melhor maneira de tratar uma úlcera do pé diabético é, em primeiro lugar, prevenir o seu desenvolvimento.
As diretrizes recomendadas incluem consultar um CLÍNICO GERAL OU ENDOCRINOLOGISTA regularmente. Seu MÉDICO pode determinar se você corre alto risco de desenvolver uma úlcera de pé e implementar estratégias de prevenção.
Você está em alto risco se você tiver ou fizer o seguinte:
- Neuropatia periférica
- Má circulação
- Uma deformidade do pé (por exemplo, calosidades, joanete, dedo do pé em martelo)
- Usar sapatos inadequados
- Açúcar no sangue descontrolado
- Histórico de uma ulceração anterior do pé
A redução de fatores de risco adicionais, como fumar, beber álcool, colesterol alto e glicemia elevada, são importantes na prevenção e tratamento de uma úlcera do pé diabético. O uso de calçados e meias apropriadas contribuirá muito para a redução dos riscos. Seu MÉDICO pode orientar na escolha dos sapatos adequados.
Aprender como inspecionar seus pés é crucial para que você possa encontrar um problema em potencial o mais cedo possível. Inspecione seus pés TODOS OS DIAS - especialmente a sola e entre os dedos - em busca de cortes, hematomas, rachaduras, bolhas, vermelhidão, úlceras e qualquer sinal de anormalidade. Cada vez que você visitar um profissional de saúde, retire seus sapatos e meias para que seus pés possam ser examinados. Qualquer problema que for descoberto deve ser comunicado ao seu MÉDICO o mais rápido possível, por mais simples que lhe pareçam.
A chave para o sucesso na cura das feridas dos pés diabéticos é o CUIDADO MÉDICO REGULAR para garantir o seguinte "padrão de ouro" de cuidados:
- Redução do açúcar no sangue
- Desbridamento adequado de feridas
- Tratamento de qualquer infecção
- Reduzindo o atrito e a pressão
- Restauração do fluxo sanguíneo adequado


![[Parte III] Dor "nas pernas" e não "das pernas"](/media/k2/items/cache/9ecd376e5371efaef9aad9bc9143aed8_S.jpg)
![[Parte I] Dor "nas pernas" e não "das pernas"](/media/k2/items/cache/f710044bf79a4b1f5d8b085e5e5d9711_S.jpg)